クラミジア(Chlamydia trachomatis)がのどに感染すると、咽頭クラミジアになります
ほとんどの場合で無症状であるため、気づかないうちに感染していることが多いです。性器への感染が無くても咽頭に感染していることもあるので注意が必要です。
ほとんどの場合で無症状であるため、気づかないうちに感染していることが多いです。性器への感染が無くても咽頭に感染していることもあるので注意が必要です。
原則として淋菌に比べて症状が軽いことが多く、5~8割の人では症状が何もない「無症候性感染」であるとも言われています。しかし、無症状でも感染性はしっかりありますので、性行為がある人であれば定期的に検査を行い、感染していないか確認しておくこをお勧めします。
また、人により症状はだいぶ異なります。症状だけでは淋菌とクラミジア、マイコプラズマ、ウレアプラズマなどの症状は完全には区別出来ないので、検査によって見分けます。
クラミジアは性行為を通じて感染する性病(性行為関連感染症)です。性行為の相手からうつりますが、「性行為の内容」によってどこに感染してしまうか、が変わってきます。
もう少し細かく言うと、「相手の感染している部位に、自分のどこかの粘膜が接触すれば、そこに感染する可能性がある」となります。例えば、相手ののどにクラミジアがいた場合、「ディープキスをすれば自分ののどに」、「相手が自分の性器を舐めた場合は自分の性器に」感染します。
相手の膣にクラミジアがいた場合、「コンドームを使用しない膣性交をしたら自分の陰茎に」、「クンニリングスをしたら自分ののどに」感染する、ということです。
咽頭クラミジアの場合、感染経路は下記のものが考えられます。
大きく分けて、①PCR検査、②イムノクロマト法、③抗体検査があります。
大きく分けて、①PCR検査、②イムノクロマト法、③抗体検査があります。
※スマートフォンの場合は横にスクロールします
| 検査方法 | 採取部位(男性) | 採取部位(女性) | 結果が でるまでの 時間 |
メリット | デメリット |
|---|---|---|---|---|---|
| ① PCR法 (通常検査) |
うがい液 のどぬぐい(綿棒) |
うがい液 のどぬぐい(綿棒) |
3日 | 精度が高い | 結果が出るまで数日かかる |
| ② イムノクロマト法 (迅速検査) |
うがい液 のどぬぐい(綿棒) |
うがい液 のどぬぐい(綿棒) |
15~40分 | 精度がやや低い | 結果が当日にわかる |
| ③抗体検査 | 採血 | 採血 | 約1週間 | 妊娠中でも安全に行える | 過去の感染でも陽性となる |
当院で行っているのは、PCR検査とイムノクロマト法のみです。PCR検査とイムノクロマト法は、両検査ともうがい液もしくは咽頭ぬぐい液で行います。
他院でこの抗体検査を行って、「なかなか治らない」とご相談を頂くことも多数ありますので、お気軽にご相談ください。クラミジア診断の原則は「感染している部位から直接検体を採取する」ですので、当院ではこの採血で行う抗体検査は行っておりません。
症状がでてしまったときには、その時に検査を受ければ正確な結果が出る可能性が高いです。 症状がない場合でも、感染リスクのある行為後すぐに検査を受けることが出来ます。その時の検査が陰性であっても、できたら1か月後に再検査を行うことをお勧めいたします。
クラミジアは実に多くの部位に感染を起こします。(図1)
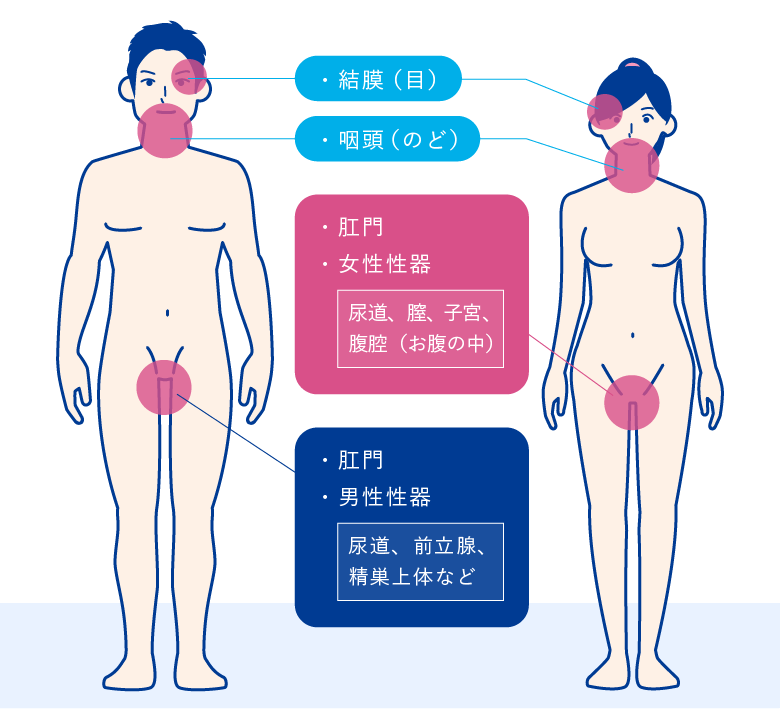
図1 クラミジア感染部位
抗生物質の内服による治療を行います。
基本的にはマクロライド系(アジスロマイシン)1回の内服で終了しますが、淋菌との混合感染もあるため、セフェム系点滴薬(セフトリアキソン)を併用することがあります。
また感染が広がって腹痛なども伴う場合にはテトラサイクリン系点滴薬(ミノマイシン)を1週間続けることもあります。
以前使用されていたニューキノロン系抗菌薬(レボフロキサシンやシプロキサシン)はクラミジアに対して耐性化(効かなくなること)がすすんでおり、当院では使用いたしません。
抗生物質が効けば、1週間かけて徐々に症状が改善します。「投与して翌日にスッキリ症状がなくなる」ことはほぼありません。
治ったかどうかの治療効果判定を抗生物質内服後から4週間後に受けるようにしてください。
抗生物質が効いたようにみせかけて、実際は治っておらず、体内に潜伏していることもあります。
それだと性行為によりまた相手に感染させてしまいます。それを防ぐためにも、4週間後の再検査が重要となります。
治療してから1,2週間後に再検査を受けてしまうと、「菌の死がい」に反応して検査が陽性になってしまうことがあります(偽陽性)。
PCR検査は鋭敏な検査ですので、このようなことが起こります。
本当は治っているにもかかわらず、再度「陽性」、つまり「治っていない」と判断され、別の抗生物質を投与されてしまうことになります。
この死がいもいなくなる時期の4週間あけてからの検査をお勧めいたします。
治療後1週間しても症状が残る場合や、全く症状が変わりない場合は、抗生物質が効いていない可能性があります。抗生物質を変更し再治療する必要があります。
多くの方は1種類目の抗生物質で治りますが、約1~2%の方が治らず2種類目の抗生物質へ変更することがあります。
コンドームを性行為の最初から最後まで使用するようにしましょう。オーラルセックスの際も必要です。
クラミジアの正式名称は、Chlamydia tracomatis (クラミジア トラコマティス)といいます。
細胞内寄生菌といい、普通の細菌と違い、市販の顕微鏡でみたり、菌自体を増やす検査(培養検査)で診断することが出来ません。
図2は電子顕微鏡でみたChlamydia tracomatis の写真です。
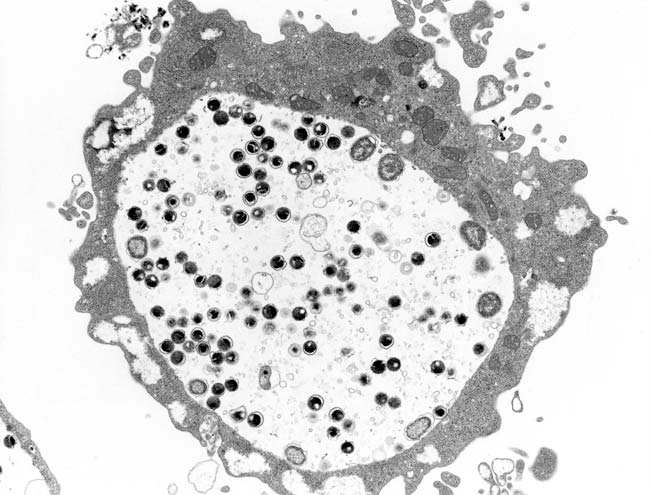
図2 Chlamydia trachomatisの電子顕微鏡写真
引用元:性器クラミジア感染症とは(国立感染症研究所)
感染しても症状が軽微か、まったくでない人が多いため、感染したことに気づきにくく、どんどん感染が拡がってしまう傾向があります。
図3にある通り、日本国内で最も報告の多い性行為感染症です。
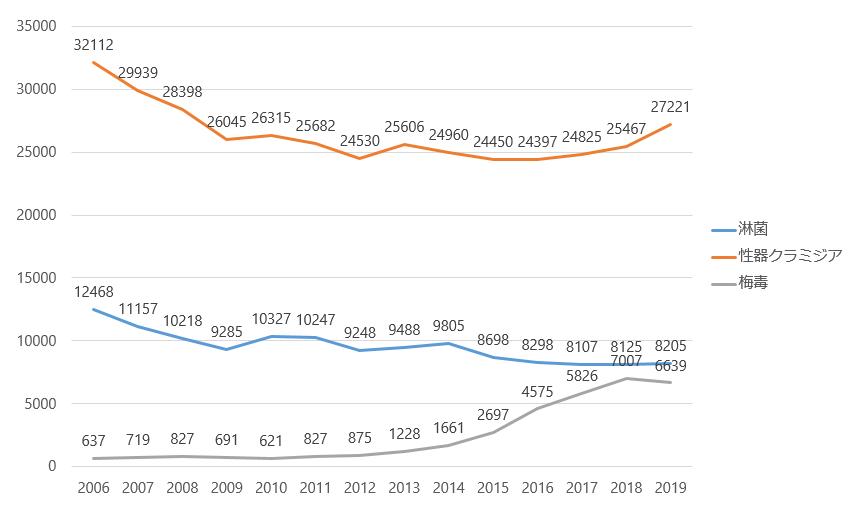
図3 性感染症の年別報告数
参考:感染症発生動向調査より
この図にある数ですが、決して日本国内の全患者数を反映しているわけではありません。
クラミジアは「定点報告」といって、全医療機関(18万件)が診断をつけたときに保健所へ届け出る必要はなく、指定された医療機関(約800~1000件)のみ届けることになっていますので、実際の感染者数は桁違いに多いと予測されます。
さらに、この図からわかる通り、一時は減少傾向にありましたが、ここ数年増加傾向となっています。
図4は男女別の報告数です。これまでずっと女性の方が多かったですが、2019年男性の方が多くなりました。男女ともに気を付けるべき感染症です。
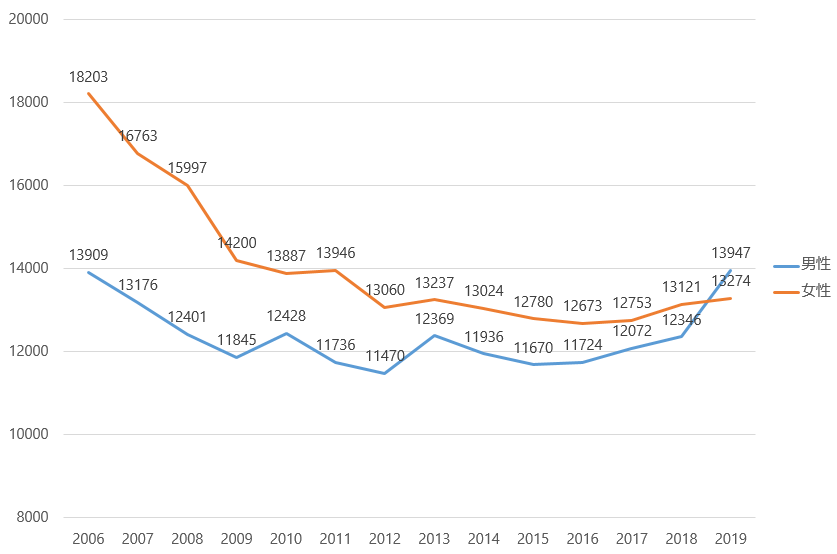
図4 男女別のクラミジア報告数
図5は年齢層別ですが、最も多いのが20台前半ですが、15~19歳の若年層でも増えてきています。性行動が活発であればあるほど、感染リスクは上がります。

図5 年代別のクラミジア報告数(2019年)